バリウムは消化管のどこでも使われる造影剤ですね。
バリウムで受ける大腸検査のことを「注腸検査」・「バリウム注腸」と呼びます。
この検査は、内視鏡の進歩やCTやMRIの進歩によって年々減少傾向にあります。
実際、厚労省の発行している大腸がん検診ガイドラインでは、精密検査では「全大腸内視鏡検査を進める。しかし内視鏡が困難な場合は注腸とS字結腸内視鏡の併用とする」とあります。
ただ、このブログは放射線検査について述べていくものなので、こんな歴史のある検査を触れないわけにはいかない!!と思うので、
今回は注腸検査がテーマです。
スポンサーリンク
注腸検査とは?
そもそも、注腸検査がどんなものなのか説明しましょう。
注腸検査は、チューブを肛門から挿入し、そこからバリウムと空気を注入してレントゲン撮影する検査のことです。
大腸ポリープ・大腸ガン・潰瘍性大腸炎・虚血性大腸炎・クローン病などの病気を見つけることができます。
この注腸検査の長所は大腸全体を身体の外から観察できるため大腸の形態変化や病変の正確な位置を知ることができることです。
大腸に病気がある場合はもちろん、女性で婦人科領域に疾患(子宮頸がんや子宮筋腫、卵巣腫瘍など)があり、手術を予定されている場合、大腸との位置関係や転移(播種)などがないか確認する意味でも行われることがあります。
スポンサーリンク
検査前
この注腸検査に限らず、大腸の検査で最も重要なのは、検査前に行う前処置(検査準備)です。
大腸の検査に置ける前処置とは、検査時に大腸の中を空っぽにすることです。
大腸内に便が残っていると、バリウムが腸管壁に付着せずに病気の有無がわからないためです。これは、内視鏡検査でも同様で、便が残っていると、腸管壁表面にある病変に気づくことができません。
そのため、胃や小腸検査では飲む必要がなかった、下剤の服用が必須になります。
前処置法は施設によって異なるのですが、2日前か前日の食事から制限し、徐々に腸内を空っぽにする方法(ブラウン法ほど)か、当日に件さ4時間前から下剤を飲んで腸内のものを押し出すように空っぽにする(モビプレップ法、ニフレック法)2つの方法が主流です。
どの、前処置を行うかは、検査を受ける患者さんの状態を見て決めることが多いですが、現在はニフレック法やモビプレップ法を用いている施設が多いようです。
その理由は、検査前日まで制限をかける必要がないのに大腸内を空っぽにしやすい(良好な検査をしやすい)。下剤の服用が心配な方には検査当日に医師や看護師がコントロールしながら、服用させられる点が挙げられるかもしれません。
下剤を飲み始め、通常の便の色から黄色、それから透明な便となれば検査を行うことができる準備が完了です。
まれに、下剤を飲んでいる最中に強い腹痛や体調を崩される方がいますので、無理は禁物です。何か異変を感じたら、かかっている病院や近くにいる看護師に声をかけることをおススメします。
検査開始
1.便が透明になったら、検査の前に着替えを行います。
2.アクセサリーや金属の入った下着などは脱ぎ、検査用ガウン(またはポンチョみたいなもの)とおしりのところに穴が開いたズボンをはきます。
3.着替え終えたら、腸管の動きを抑えるブスコパン剤を注射します。
(ブスコパンは心疾患や緑内障、前立腺肥大症の方には使えないので、該当する場合は必ず申し出てください。)
4.注射後、検査室に入り、検査台の上に横向きで寝ます。
5.寝ると、検査着をまくり、直腸触診を行います。(肛門から指を入れて触ること)
6.バリウムと空気を注入するための、注腸用カテーテル(チューブ)を肛門から入れて検査開始です。
(抜けないように、チューブについている風船を膨らませるため、便意を感じるかもしれません。)
7.レントゲンの透視観察でリアルタイムで見ながら、バリウムと空気を注入します。
(空気を入れた時に、お腹が強く張る場合があるので、痛みを伴うことがあります。)
8.注入後、患者さんに横向きや仰向け、うつ伏せなど身体を動かしてもらい、腸内のバリウムを移動させます。
(動く量は、胃のバリウム検査よりも多いです。)
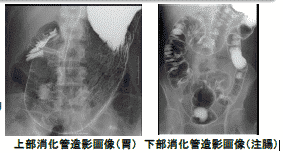
9.身体を動かして、腸内にバリウムを付着させながら、直腸から下行結腸、横行結腸、上行結腸、盲腸の順に撮影し検査は終了です。
10.最後にチューブを抜いて終了です。
検査時間は15~30分程度かかります。
大腸の走行は、大まかにはみな一緒ですが、時に長い人や屈曲が激しい人がいます。
その場合は検査時間が延びる傾向にあるようです。
といっても、自分の大腸の形を知っている人などいないと思うので、対策は無理でしょう。
検査後
撮影終了後は、腸内に入れたバリウムと空気を、チューブからできる限り抜き、お腹の張りを取ります。
それでも、バリウムや空気は残るため、検査終了後すぐにトイレに行き、その時点で自力で出せる分だけ排泄しましょう。それまでは、入れた空気がおならと同じように溜まっている状態なので、出すとお腹が楽になるはずです。
検査が終われば、特に制限はなくなります。
もちろん食事もオッケーです。
が、腸の中にはガスやバリウムが残っているので、検査終了から1時間はすぐにトイレに行ける環境にいたほうがいいでしょう。(急にトイレに行きたくなるそうです。)
また、バリウムは排泄しなければならないため、検査後も下剤を飲む必要があります。
本当に注腸検査は下剤で始まって下剤で終わるような感覚です。
水分と下剤でバリウムを完全に排泄して、普通の便の色になれば安心です。
下剤といっても、腸の動きを良く薬剤が処方されることがほとんどです。落ち着いたところで食事をし、ゆっくりトイレに行ける環境で下剤を飲む程度に考えればいいでしょう。
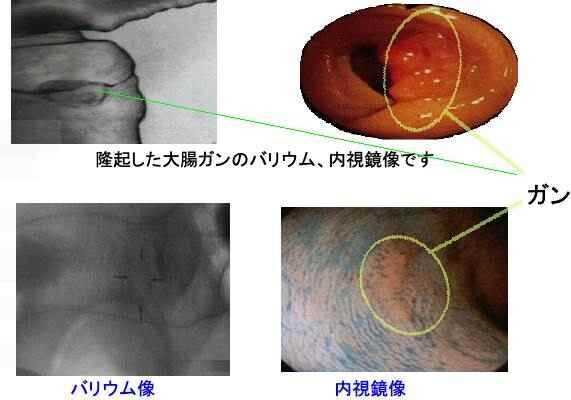
どんな画像が見られるの?
被ばく線量
最後に注腸検査の被ばく線量を紹介します。
以下の、表は 放射線技師会HP:注腸検査のガイドライン2006(低減目標値) です。
| 撮影装置方式別 | 透視線量 | 撮影線量 | 総線量 |
|---|---|---|---|
| 直接撮影 | 150mGy | 50mGy | 200mGy |
| DR撮影 | 100mGy | 20mGy | 120mGy |
| CR撮影 | 60mGy | 40mGy | 100mGy |
検査時間が延びると、それに応じて、被ばく線量は増加傾向にありますが、この低減目標値以下の場合がほとんどです。
比較的被ばく線量が多いと言われる注腸検査ですが、一度行ったくらいで、なにか放射線による影響が出たという報告は聞いたことがありません。これは、他の検査を複合して行っていても同様です。