心臓は、全身に血液を送りこむという臓器の中でも特に重要な役割を果たしている臓器です。当然ですが、その動きが止まるということは、生命の危機ともいえるような状況です。
よって、心臓に病気が何か疑われる状況なので、一時的に心臓を止めて検査しようかなんてことは現実的でないというより、不可能なことです。しかし、CT検査では、動きというのは、ボケやアーチファクトに影響し、画質を劣化させ、診断能を低下させる最大要因の一つなのです。
そこで、CT検査では心電図で心臓の動きを観察し、その動きに合わせて撮影を行うという心電図同期再構成法というのが行われています。
ただ、この心電図同期撮影に関する内容は、少し複雑なので理解するのも難しいという一面を持っています。そこで、今回は心電図同期再構成法についてまとめてみたいと思います。
スポンサーリンク
心電図同期再構成の概要とは?
常に拍動している(動いている)臓器である心臓は、通常のCT撮影を行ってもボケやアーチファクトによって診断の出来る画像を得ることはできません。そのため、心臓をCTで撮影するためには、心臓の拍動と同期させる必要があります。
それが、心電図同期再構成法です。
この再構成法は、心電計から心電図同期信号(トリガ信号、R派信号)、心電図波形信号(ECG信号)を受けて、心拍位相に同期した画像を得ることで、ボケやアーチファクトのない心臓のCT画像を撮影できるのが最大の特徴です。
動いている心臓も、心拍位相に同期することで、止まっている心臓さながらの画像を得られるということです。
心電図同期撮影には、心電図同期ノンヘリカルスキャンと心電図同期ヘリカルスキャンの2種類があります。
これからは、それぞれに分けて説明したいと思います。
スポンサーリンク
その前に・・・
心臓CTでは、ボケやアーチファクトのない画像を得るために、撮影するタイミングが重要です。
そのタイミングとは、一瞬であれ心臓が止まっている状態であることです。
では、心臓が止まっている状態はいつあるのか。
それは、収縮期と拡張期、それぞれの切り替わりの時期です。
心臓は収縮と拡張を繰り返し行っています。その繰り返しのなかには必ず一瞬だけでも動きを止めているときがあります。それが、収縮末期または拡張中期と言われる時期です。
つまり、心臓CTでは、この二つのタイミングのいずれかを狙って撮影を行うことでボケやアーチファクトのない画像が得られやすくなるのです。
このことを、覚えてこの後を読んでいただけると幸いです。
心電図同期ノンヘリカルスキャンとは?
心電図同期ノンヘリカルスキャンとは、心電波形、または信号に同期してスキャンを行い、特定の位相の画像を得る方法です。心電図同期信号を任意心拍位相をスキャン前に設定し、コンベンショナルスキャンにて撮影します。
この撮影法は、収縮期や拡張期の一瞬だけを狙って、そのタイミングで撮影を行うため、いわば、一発勝負の狙い撃ちのようなものです。
高分解能画像と被ばく低減効果が望めるというメリットがあるのが特徴です。
しかし、この撮影法では被験者が安定した心電図波形であることが重要です。
特定のタイミングを撮影するために、撮影を行うタイミングから2~3前の心電図波形を機械が読み取り、次もその心電図波形が出てくるであろうという予測をしたうえで撮影を行います。
これは、大縄跳びで、回っている縄の中に入るために、数回ほど縄を見送ってタイミングを計るようなものです。心臓CTでも心電図というタイミングを測るために、2~3波形を見送り、タイミングを計っているのです。
よって、回っている縄に入るタイミングでスピードが変われば、縄に引っかかってしまうように、心電図の波形が不整脈といったことで乱れることがあれば、タイミングを外されてしまい、良好な画像を得ることができなくなってしまうのです。
(次に収縮から拡張に切り替わる瞬間がやってくると予想していたら、心臓が突然、痙攣したように震えてしまうような予想外な動きをされてしまった場合、急に撮影を止めることはできないため、ボケた画像ができてしまう。)
さらにもう一つ、この撮影法を行うためには制限があります。
それは、被験者が低い心拍数(心拍数が少ない)であることです。ノンヘリカルスキャンでは、一回転分のデータを得るためには、ハーフスキャンの場合であれ、最低でも180°+ファン角分のスキャン時間(ローテーションタイム)が必要です。よって、そのデータを得ている間、心臓が止まっている必要があるのです。
ですが、心拍数が多い場合、心臓は速く激しく動いているため、止まっている瞬間が極端に短くなってしまっているのです。結果、良好な撮影ができなくなります。
一方、ゆっくりと動く心臓(少ない心拍数)の場合では、収縮するのも拡張するのもゆっくりなため、その切り替わりもゆっくりになるため、心臓が止まっている時間が長いことにもなります。つまり、スキャン時間の間、心臓が止まっている可能性が高くなり、良好な画像が得られやすくなります。
遅延%、遅延時間msとは?
ここで、少しだけ心電図波形からどのタイミングで撮影するのかという設定がどのように行われているのか説明したいと思います。
心電動機撮影で特に、重要しされる(撮影の引き金となる)のはR波という、心電図で最も大きな波の部分です。
心拍位相は、心電図上、あるR波の位置を0%として、次のR波の位置を100%として表しています。
撮影遅延時間(ms)は、R波信号からの遅延%で設定することが一般的です。収集されるデータの中心時間で表すことになります。
同期スキャンでは、拡張中期で心拍動の影響の少ない画像が得られやすいと言われています。それを%表示で表すと60~80%に該当し、図にすると以下のようになります。
もし、%表示ではなく、R波から時間で表す場合には、下のような計算が行われることになります。
※心拍の平均が60bpmの場合
一つの平均R-R間隔は
60bpm=1bps
遅延75%を設定すると
1000×0.75=750msとなります。
心電図同期ヘリカルスキャンとは?
心電図同期ヘリカルスキャンは、スキャンと同時に心電図波形または信号を収集し、特定の位相にあるデータを集めて画像再構成を行う方法です。
先ほどのノンヘリカルスキャンとは異なり、幅を持ってデータを収集するため、一発勝負ではなく、良好な画像が得られなければ、別の心位相の画像を再構成するといったことが可能となるのが特徴です。
つまり、心電図信号と収集データを多く取得して撮影していれば、後から工夫次第でどうにでも出来てしまうことが多く、保険がかけられる撮影法といえます。
このヘリカルスキャンには、二つの再構成法があるため下に各々をまとめてみたいと思います。
心電図同期ハーフ再構成法とは?
では、さっそくハーフ再構成法につちてまとめていきたといと思います。
ハーフ再構成法は、連続したヘリカルスキャンデータから任意心拍位相におけるハーフデータ分(180°+ファン角分)を切り出し、画像再構成する方法です。
例えば、収縮から拡張期までの心電図データとヘリカルスキャンによる画像データを同時に収集することで、後に収縮期であれ、拡張期であれ自由に画像再構成することができます。
先ほどのノンヘリカルスキャン時では、特定の心位相時にしか撮影がされないため、心位相の乱れに対応することができなかったのですが、今回のヘリカルスキャンのハーフ再構成では、乱れた心位相時の画像データを省き、画像再構成することも可能です。
撮影後に心位相を選択し、画像再構成することで、ボケやアーチファクトのない画像を選択的に再構成することができるのが利点です。
ただし、ノンヘリカルスキャン時に比べ被ばく線量は増加、空間分解能の低下、さらに時間分解能はノンヘリカルスキャン時と同程度しかないという側面を持ちます。
そのため、比較的、低心拍な場合でしか使用できないという点では、ノンヘリカルスキャン時と変わらないともいえるかもしれません。
この時点では、高心拍な心臓を止まっているように撮影するのは困難といえるのです。
心電図同期セグメント再構成法とは?
そこで、高心拍な心臓にも対応できる再構成法としてあるのがセグメント再構成法です。
セグメント再構成法では、各寝台位置にて複数の心拍から同一心拍位相のハーフデータよりも短い部分(セグメント)データを切り出し、足し合わせてハーフデータを構築し画像を作るいう方法です。
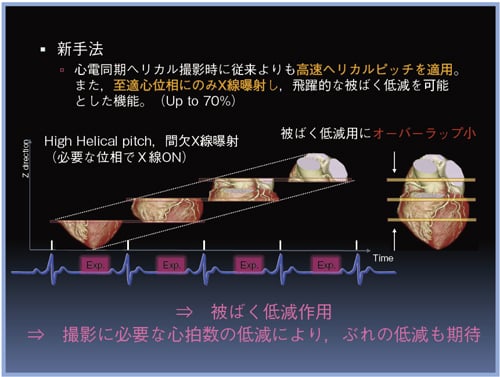
このハーフデータから再構成された画像は、心拍位相の観点から見ると非常に短時間データ(セグメントデータ)の集まりでハーフ再構成法よりも時間分解能が飛躍的に向上します。そのために、高心拍の場合でも有効な画像を撮影することができます。
この効果はヘリカルピッチが小さいほど(データを何度も重複し密に撮影するほど)、分割できるセグメント数が変化し、時間分解能が向上します。
限界はありますが、最大で時間分解能を1/5程度にすることも可能なようです。つまり、ハーフ再構成法に比べ約5倍の心拍数にも対応できることになります。
ですが、実際はそう簡単にはいきません。
セグメント再構成法にも欠点はあるのです。それは、セグメントデータを使用することによる弊害ともいえます。
セグメント再構成は、「同一心位相に相当する異なるView角度のデータを抽出すること」が前提の方法です。
しかし、心臓の動きや速さが変化してしまった場合、画像を再構成するのに足りなかったデータを上手く収集できるとは限らないのです。最悪の場合、すでに得ていたセグメントデータをもう一度取得することもありえます。
例えば、事前に管球の角度が0°からのデータを得ていた場合、次の心位相時に40°からのデータを得たくても、実際に得られたのはもう一度0°からや逆に90°進んだデータを得てしまうことがあるということです。
そういった場合、時間分解能は期待されるだけの向上せず、結果的にハーフ再構成法と同じ時間分解能となることもあるため注意が必要となります。
また、ヘリカルピッチが大きくするほどデータ間隔が広くなるため、心拍数の乱れによって、連続画像に”ぬけ”が生じることもあるのです。
まとめ
まだまだ話足りないことはありますが、最後にそれぞれの特徴を表にまとめてみたいと思います。
空間分解能の観点は、心臓CTの場合止まった画像が得られているかという前提がありますが、良好な撮影ができたことが前提としています。
なので、諸説はありますが、あくまで原理的にということでよろしくお願いします。
| 利点 | 欠点 | |
|---|---|---|
| 心電図同期スキャン ノンヘリカル・ハーフスキャン |
➀被ばく線量が少ない。 ➁空間分解能が高い。 |
・欠点
➀時間分解能に限界があり高心拍には対応できない。 |
| 心電図同期再構成法 ヘリカルスキャン ハーフ再構成法 |
➀任意の心位相を選択して再構成が可能。 ➁空間分解能はノンヘリカルスキャンより劣るときはあるが同等。 ➂画像データが連続している。 |
➀被ばく線量が高い。 ➁時間分解能はノンヘリカルスキャン時と同等。(ハーフ再構成のため) |
| 心電図同期再構成法 ヘリカルスキャン セグメント再構成 |
➀時間分解能が高い。 ➁高心拍時でも撮影が可能。 ➂画像データが連続している。 ➃任意の心位相を選択して画像再構成が可能。 |
➀空間分解能が低い。 ➁心位相と回転時間が同期した場合、時間分解能が低下する。 ➂被ばく線量が高い。 |