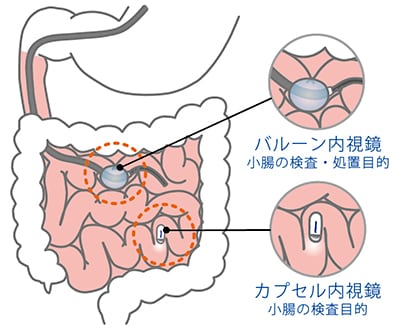
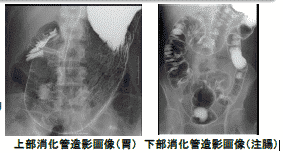
小腸という臓器は、非常に長い上に、口からも肛門からも遠い(体の深部にある)臓器であるため、画像検査を行うと言う意味では困難な臓器の一つです。
今では、一般的になっている内視鏡検査でさえ、その全長を一度の検査で行うのは困難です。(現在では、ダブルバルーン内視鏡というのもあるようですが・・・)
そのため、これまでの検査の主流として行われていたのが、バリウムを使用した小腸造影検査です。内視鏡のような検査を行える長さが決まっている機器と違い、バリウムを小腸に投与し、それを透視装置で観察するため、内視鏡が進めない範囲まで検査することが可能です。
今回は、そんな小腸造影検査についてまとめてみたいと思います。
スポンサーリンク
小腸造影検査とは?
先にも少し触れましたが、小腸造影検査とは、造影剤を飲み(投与し)、その造影剤が小腸を通過していく様子を、X線を使用し観察・撮影を行う検査です。
今でこそ、小腸内視鏡も普及してきましたが、小腸の全長を一度に検査できるため、現在でも一般的な検査法といえます。
ただ、この検査の特徴として、検査時間の長さが挙げられます。
なぜ検査時間が長いのか?
それは、造影剤が小腸全体を通過するのを待ち検査を行うためです。日常の生活の中で、すぐに便秘になりやすい人やすぐに下痢のように便を出すまでが速い人がいるように、人の消化管の動きの速さは様々です。そのうえ、小腸は約6mほどの臓器です。その長さを造影剤が流れるのを待つ必要があるため、最低でも1~3時間かかるため検査となります。
検査を受ける場合、半日以上は病院内で拘束される覚悟が必要といえるでしょう。
この検査を受ける上で注意点はもう一つあります。
それは、前日の夕食から禁食をする必要があるということです。
食べ物が小腸内に残っていると、X線像的に病気のように観察されることがあり、正確な診断を行えない可能性が高くなるためです。半日もかけて受ける検査である以上、最低限の禁食は守ったほうが検査を受ける側も行う側もメリットが大きいといえるでしょう。
スポンサーリンク
使用される造影剤とは?
この検査では、造影剤が小腸を通過するのをX線で観察・撮影するといいましたが、その造影剤とは何が使用されるのか。
バリウムまたはイオン性水溶性ヨード造影剤(商品名だとガストログラフィンなど)のどちらかです。
ですが、主にバリウムが使用される考えて間違いはありません。
なぜバリウムが一般的なのか?
それは、ヨード造影剤に比べ、バリウムのほうが良く写り、小腸によく付着するために小さな病変でも発見できるためです。
ただ、使用されうバリウムは胃や大腸に使用されるものよりも濃度の薄いものが使用され鵜のが一般的です。
バリウムという造影剤は濃度が高いほどよく付着する一方で、消化管の奥まで進みにくいという性質があります。そのため、予め水分の多いバリウムを作り、診断に必要な付着と流れやすさの両面を持ったバリウムを使用します。
具体的な濃度は、施設ごとに異なりますが80W/V%前後です。
そして、患者さんの状態などを見て、さらに薄い濃度を使用する場合もあります。
ところで、イオン性水溶性ヨード造影剤が使用される場合とはどんなときか。
それは、消化管穿孔(小腸などに穴が開いている)可能性がある場合、消化管閉塞が疑われる場合など、バリウムを使用すると病状をさらに悪化させる可能性がある場合です。
バリウムとは、基本的に体内で吸収されない造影剤です。そのため、バリウムを使用する場合には、バリウムをほぼ100%、便と排泄できる機能を有している必要があります。
そのため、消化管の外にバリウムが漏れてしまう、消化管内にバリウムがずーと留まる可能性がある場合にはバリウムを使用することができないのです。
それでも、小腸の検査を行いたいという場合には、イオン性水溶性ヨード造影剤が使用されることになります。
ただ、ヨード造影剤はバリウムに比べ消化管への付着は悪い上に、X線像での描出能は高くないため、バリウムほど細かな病変の検出には向かないという欠点があります。
よって、一般的にはバリウムが使用されることがほとんどとなるのです。
小腸造影検査の2つの方法とは?
では、そろそろ具体的な小腸造影の検査法についてまとめていきたいと思います。
小腸造影検査では、主に以下の2種類の方法があります。
➀経口法
➁ゾンデ法
この二つをそれぞれまとめていきたいと思います。
・経口法とは?
経口法とは、検査を受ける患者さん自身が造影剤を飲み、その造影剤が食道から胃、そして小腸まで流れるのを待ち、小腸まで流れたところを観察・撮影を行う方法です。
この方法の最大の利点は患者さんの負担が軽いということです。
経口法の場合、患者さんが行う一番の負担といえるのがバリウムを飲むことと言っても過言ではありません。
バリウムを飲む量は200~300mLといったところですが、検査の初めにバリウムを飲み、あとは流れていくのを待つだけになります。
検査中、バリウムの流れを促すため、また撮影する方向を変えるために、体制を変えたりなどする必要はありますが、胃や大腸の検査のように激しい動きは必要ありませんので、まさに寝ているだけで終わる検査といえます。
また、経口法は診断の上でも利点があります。
それは、自然に近い状態での小腸のぜん動(動き)を評価できる点です。
内視鏡では、内部の小腸粘膜の異常を観察はできますが小腸がどのように動き、食べ物を大腸まで運んでいるのかという動きを評価することはできません。
経口法の場合、バリウムを飲み、実際の食べ物を模擬することで、バリウムがどう流れるかを観察すること小腸の機能評価することが可能になるのです。
その一方で、経口法には欠点もあります。
それは、微細な診断が困難であるということです。
バリウムを飲んだあとは、患者さんの小腸の動きだけを頼りに、バリウムを小腸の奥へと進めるため、小腸を流れるバリウムの量や空気量を術者側で調節することができません。
そのため、病変が疑われる部位を見つけた場合でも、「もう一度バリウムを流して観察したい」、「もう少しわかりやすいタイミングで撮影したい」と思っても、それが叶わない場合があるのです。
また、小腸とは重なりが多い臓器であるため、小腸のある部位を観察しようと思っても他の部位を流れるバリウムによってその観察を邪魔される場合があり、診断が難しくなる場合もあります。この場合は、実際にお腹を押し、小腸をばらけさせることで解決することはできますが、うまく見たい画像が得られるかは難しいところとなります。
よって、小腸を流れるバリウムから病変を検査中に見つけ、どのような画像を撮影する必要があるかなど、判断するだけの経験と診断能力が重要とな検査となるのです。
・ゾンデ法とは?
ゾンデ法とは、鼻から細いチューブを十二指腸まで入れて、空腸から回腸までバリウムと空気を注入して小腸をX線で観察・撮影を行う検査方法です。
この検査法はチューブを鼻から挿入し、検査終了近くまで抜くことができないため、その苦痛を伴うという欠点があります。チューブを入れたくないと思いが強い方にとっては負担が大きい検査法です。
その一方で、利点も当然あります。
経口法では、バリウムを飲むだけという軽い負担の一方で、バリウムの量や空気量など調整出来ないために診断がしにくいという欠点がありましたあが、ゾンデ法の場合、小腸に直接、バリウムと空気を注入できるため、小腸の広範囲にわたり二重造影像を得ることが可能です。
そのため、小腸にある細かな病変を画像としてとらえやすく、より詳細な評価をすることが可能となるのです。
また、経口法では、検査を施行した術者の診断能力に左右される点が大きかったのですが、ゾンデ法の場合、後で画像だけ見た人でも病気を指摘しやすいという利点があります。
ただ、検査は術者の手がかかる部分が多いために、小腸のぜん動運動など機能的評価を行うのには不向きではあります。
そのため、機能的な診断ではなく、形態的診断が主な検査法で病気の存在を指摘することを主な目的として行われることになります。
・利点と欠点のまとめ
| 経口法 | ゾンデ法 | |
|---|---|---|
| 利点 | ➀負担が軽い(バリウムを飲んで待つだけ) ➁小腸の機能的な評価が可能 |
➀良好な二重造影像が得られる ➁詳細な病変診断が可能 ➂検査の進行を術者が誘導しやすい ➃術者以外が見てもわかりやすい画像が得られやすい |
| 欠点 | ➀詳細な診断が困難 ➁検査の進行が患者さんの小腸の動きに左右される(検査時間が延長しやすい) ➂術者の経験と診断能に影響されやすい |
➀チューブを挿入するため苦痛がある ➁小腸の機能的診断には向かない |
適応となる疾患の例とは?
小腸造影検査では、主に以下の3つ所見を探すのが目的となります。
➀小腸の形態学的な評価
➁狭窄・潰瘍・炎症・腸閉塞・癒着などの有無
➂術後消化管の状態の評価
そして、この3つのことを総合して、病気の種類やその病態を診断することとなるのです。
結果、以下のような病気の検査として行われることが多いです。
例:クローン病、腸結核、ベーチェット病、メッケル憩室、腸回転異常、内外ヘルニア、粘膜下腫瘍、悪性リンパ腫、小腸ポリープなど。