バリウムが見つける胃がん!!
がんは、日本人の死亡原因1位であり、その中で胃がんは肺がんに次ぐ2位と身近な病気といえます。(ちなみに男性が2位・女性は3位です。)
胃がんで亡くなる方の割合を年齢別に見ても、男性の40歳以上の年齢で常に20%前後を占め、女性の40歳以上では15%程度かかり、高齢になるほど胃がんにかかる方が多いという方向もあり、40歳男女とも10人に1~2人はかかり死亡原因になるため油断なりません。
そこで、40歳以上の方には、胃がん検診を受けることが推奨されているのです。
が、「忙しい」、「検査を受けたくない」、「もし見つかったら恐い」などやらない・やりたくない理由に溢れているため、検診を受けるまでの足取りも重いように感じ取れます。
実際、バリウム検査に携わっていると、心電図、超音波検査、胸のレントゲンやCTなど楽に終わる検査が多いためか色々な検査を受けることの疲れのためか、バリウム検査の時に元気がない方が多く見られます。
それでも、受けていただくからには病気の見落としがないように検査を受けていただき、後になって、「あの時にちゃんと見つけてもらっていれば・・・」と言われないように胃の病気をくまなく探してながら撮影するのです。
では、ガンとはバリウム検査ではどうやって写るのでしょうか。
正常な胃の粘膜とバリウム画像
医学の分野では、病気を知る前に正常な状態を知らなければ、異常があるのかないのか判断することはできません。
ということで、先ずは胃の正常な状態を紹介いたします。
胃は嚢状(袋の形)をした臓器であり、膨らんだり縮んだりします。その胃の状態や部位によって、胃壁の厚みはおよそ5mmから10mm程度と変化します。
また、胃の内側から見ると、粘膜層・粘膜下層・固有筋層・漿膜層とミルフィーユのような4層構造をしています。
そして、バリウムを飲んで造影剤を付着させレントゲンを撮ると、以下のような写真を撮ることができます。
この胃のバリウム画像の正常な姿を覚えたうえで、いつもと違う部位はないか探しながら撮影することになります。
では、胃がんなど病気を持った胃とはどんな状態なのでしょうか。
胃がんの粘膜(早期がんと進行がん)
胃がんとは、胃粘膜の細胞から発生し、生体の制御とは無関係に発育する者と定義されておりますが、噛み砕くと、胃粘膜に勝手に住み着きながら大きく育つ異常なものということになります。
●早期がんと進行がん
癌には早期がんと進行がんがあり、その違いを簡単に説明したいと思います。
・早期がん:胃の表面の粘膜とそのすぐ下の粘膜下層までにとどまっているがん
・進行がん:早期胃癌よりも下まで(固有筋層から漿膜)広がったがん
つまり、癌が存在している深さによって、早期がんから進行がんへと名前を変えているのです。
この二つの違いを図に表すと以下のようになります。
ただ、発見される時の形には隆起や陥凹といったものがあり、発育の仕方によって0~4型に区別されています。より詳しく解説していきます。
●早期がん
早期がんは0型に分類され、癌が粘膜下層までにとどまる場合に軽度な隆起や陥凹を示すものです。形によって、さらに、0-Ⅰ型、0-Ⅱa型、0-Ⅱb型、0-Ⅱc型、0-Ⅲ型に分かれます。少しだけ説明します。
・0-Ⅰ型 隆起型:
明らかな腫瘤状の隆起が認められるもの。
・0-Ⅱa型 表面隆起型:
0-Ⅰ型よりも小さいが、表面に隆起があるもの。
・0-Ⅱb型 表面平坦型:
正常粘膜にみられる凹凸を超えるほどの隆起・陥凹が認められないもの。
・0-Ⅱc型 表面陥凹型:
わずかなびらん(例えると、蚊に刺され掻いた後のような状態)、または粘膜の浅い陥凹が認められるもの。
・0-Ⅲ型 陥凹型:
明らかに深い陥凹が認められるもの。
●進行がん
進行がんには1~4型が分類されます。早期がんとは違い胃の深く、固有筋層以上まで癌が及んでいる場合のことをいいます。
ただ、一応教科書的な説明を載せるのですが、言葉が難しいので、いくつか噛み砕いた表現を付け加えることにします。(なにしろ、表現が似ているものだらけで、僕は勉強したとき理解するのにめっちゃ時間かかりました。)
あとは、図の形で、そうなんだと思っていただければ幸いです。
・1型 腫瘤型:
明らかに隆起した形態を示し、周囲粘膜との境界が明瞭なもの。(胃の中に山みたいなデキモノがある場合)
・2型 潰瘍限局型:
潰瘍を形成し、潰瘍を取りまく胃壁が肥厚し周堤を形成する。周堤の周囲粘膜との境界が比較的明瞭なもの。(胃に穴が開きそうなくらい凹みがあって、その周りに防波堤みたいなものが出来ている状態。)
・3型 潰瘍浸潤型:
潰瘍を形成し、潰瘍をとりまく胃壁が肥厚し、周堤を形成するが、周囲粘膜都との境界が不明瞭なもの。(2型同様胃に穴が開きそうなくらいの凹みがあるが、どこから凹みがあるのかはっきりしない。落とし穴にはめるとき、周りにカモフラージュしますよね。そんな状態です。)
・4型 びまん浸潤型:
著名な潰瘍形成も周堤もなく、胃壁の肥厚・壁硬化を特徴とし、病変との周囲粘膜との境界が不明瞭なもの。(胃が内側に厚く・硬くなっている状態。スポーツ選手でよく皮膚が厚く・硬くなっている方がいますが、胃では、それが癌の影響でなることがあります。)
これらに該当しないものを5型と呼ぶのですが、そのような診断を受けるのは数少ないでしょう。
そして、早期がんと進行がんと区別されていますが、形だけの視点で見れば、大きい小さいの違いはありますが、癌の形成方法は同じことがわかると思います。(早期がんが発育して進行がんになるので当たり前かもしれません)
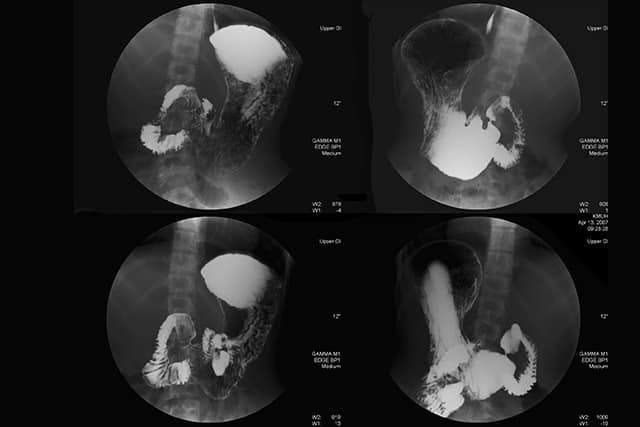
バリウムで写るガン画像
では、実際に、胃に上記で挙げたような癌が出来た場合、バリウム検査でどのように写ってくるのか見てみましょう。
●早期がん
一例だけ
これらのような早期がんが発育すると、進行がんとなり、以下のようになります。
●進行がん
・隆起性の癌(1型)
隆起性は癌はバリウムが弾かれるように観察されるのが特徴です。
横から観察すると、内側に突起しているのが見られます。
・潰瘍形成の癌(2~4型)
潰瘍形成する癌は、潰瘍部分(凹んでいる部分)にバリウムが溜まって観察されるのが特徴です。2型の場合は、周堤(胃壁の盛り上がり)が見られるので、同時にバリウムが弾かれている様子が見られ、正常な部分と区別がしやすいですが、3型は、一見、癌がどこまで広がっているのか判別しにくいです。
4型は少し特殊で局所的に観るとわかりにくいかもしれません。
が、胃壁が硬く、空気を入れて膨らませても、最初に載せた胃のように膨らんで観察できない(伸展不良)。すると、胃全体で見ると痩せ細って観察できるため全体像で見ると、わかりやすいかもしれまん。
なので、全体像を別に紹介したいと思います。(あくまで一例ですが・・・)
・4型(スキルス型胃癌またはLinitis plastica型癌など)
こんなの観たら、誰でもびっくりして怖くなりますよね。
でも、胃がんとは進行するとこうやって胃の形を変形させるほど、恐ろしいものなのです。
癌は早期発見・早期治療がいかに重要なのか、考えさせられます。
早期がんと進行がんの区別はどうするの?
ここまで、多くの胃がんを見てきましたが、ふと思いませんか?
早期がんと進行がんとかって、どうやってわかるの?と。
これは、経験と知識によるところが大きいのかもしれませんが、一つの目安はガンの大きさと胃の形に変形があるのかというところでしょう。
みなさんも感覚的に、早期がんと進行がんではなにか明らかに病気があるというわかりやすさが違うと感じたのではないでしょうか。進行がんでは「ここにガンがある!」、「ここがおかしい!」と早期がんに比べてわかりやすく見られます。
とはいえ、感覚的なものだけ診断されていては根拠に乏しくなってしまうので、具体的に話すと癌が進行すると、胃の辺縁自体に変形が見られるようになります。そのため、胃の変形がわかりやすいように癌を正面から観察した画像と、横から見た画像を撮影するのです。そうすると、癌がどこまで広い範囲に存在し、どこまで深く進行しているかが判断することが出来ます。
また、潰瘍形成するような癌の場合、癌が深くまで進行するということは、それだけ胃に穴が開くくらい深い凹みがあることになります。つまり、それだけそこにはバリウムが溜まる傾向が見られるのです。バリウムが沢山溜まっているように観察されるほど、癌は深く進行していると診断できるのです。
バリウム検査の利点と欠点
最後にバリウム検査の利点と欠点についてまとめたいと思います。
・利点
・胃全体の形がわかり、4型のような胃ガンはわかりやすい。
・食道や胃、腸の動き(蠕動)が評価できる。
・欠点
・バリウムを誤嚥するリスクがある。
・放射線被ばくがある。
・バリウムが腸に流れてしまった場合、腸と重なる胃が観察できなくなる。
・検査後に下剤を飲む必要がある。
・病変が見つかった時は、内視鏡検査を受ける必要がある。
と、色々あげましたが、内視鏡は2014年の厚労省の発表があるまで、胃がんの死亡率の減少に寄与する裏付けがありませんでした。それに対して、バリウムはずっと前から死亡率の減少に寄与してきた事実があります。
バリウム検査で、病気が見つかっても内視鏡を受ける必要があるといいましたが、その逆もあります。両者とも補間し合っている関係であるのです。
最初から、バリウム検査を批判し、以下に内視鏡検査が良く、それだけを受ければ問題ないというようなことを良く見かけますが、鵜呑みだけはよくありません。
確かに、内視鏡は早期がんのような表面に微細にできる癌を見つけ、組織を取って詳細な結果を出すこともできます。
ただ、みなさん、内視鏡でガンを見つけて、後日、内視鏡を再検査することあるのです。
そして、病院の利益だけを考えれば、内視鏡のほうが割がいいのです。当然、病院は内視鏡を受けてほしいと思うはずです。
また、あらゆるHPの内視鏡の欠点に飲み込むときの辛さや麻酔よりリスクが良く書かれていますが、一番重要なリスクであるはずの食道や胃を傷つけ、穿孔(穴を開けてしまう)の恐れがあることを描いていないことのほうが恐いです。
楽な検査にはそれだけのリスクもあることが多のです。
とはいえ、胃がん検診は早期発見・早期治療に関してとても重要なことに変わりありません。
バリウム検査も内視鏡検査も良い点と悪い点があるためよく考えて、受けることが重要です。
周期的に交互に受けている人もいるみたいなので、それもいいかもしれませんね。